Para el portavoz de la Federación de Asociaciones para la Defensa de la Sanidad Pública (FADSP) el informe elaborado por la Comisión de Expertos para la Financiación Autonómica, entre otros defectos, pasa de largo sobre la sanidad.
Recientemente, en julio de 2017, se hizo público el Informe de la Comisión de Expertos para la Financiación Autonómica, que se supone tenía como objetivo el realizar propuestas para solucionar los problemas de financiación de las Comunidades Autónomas (CCAA), muy especialmente los servicios públicos que han tenido problemas crónicos de financiación y de desigualdad entre las mismas que se han agravado notablemente con la crisis y los recortes a que han sido sometidas en parte con la excusa de esta.
La Sanidad aparece fuera del foco del Informe que le dedica, de manera específica, menos de media página
El Informe es un documento largo y de contenido básicamente economicista que, además, ha contado con bastantes desacuerdos entre los miembros de la comisión de expertos (9 votos particulares, uno suscrito por 6 miembros; dos por 3; uno por 2 y otros 5 individuales) y realiza propuestas algunas de ellas razonables (asegurar una suficiencia financiera de las CCAA, homogenizar las cargas tributarias, favorecer acuerdos entre ellas a la hora nuevas medidas fiscales, etc) y otras claramente desenfocadas, como hacer pivotar un aumento de los ingresos sobre un incremento de los impuestos indirectos o favorecer el incremento de tasas sobre la Sanidad.
La Sanidad, fuera del foco
Con todo, la Sanidad aparece fuera del foco del Informe que le dedica de manera específica menos de media página (en un documento con 162) y que obvia los tres principales problemas de la financiación de la Sanidad Pública que, como es bien conocido, son, aparte de la insuficiencia financiera de base (que se recoge de manera general en el Informe, es decir para todas las competencias asumidas por las CCAA), el hecho de que los fondos provengan de un sistema de fiscalidad indirecta basada en el consumo, que es un sistema fiscalmente regresivo y permite la baja presión fiscal sobre las grandes fortunas y las empresas y. por fin, el que se trata de una financiación no finalista (es decir, que está incluida en el bloque general de financiación de las CCAA siendo estas las que deciden la cuantía que dedican a la Sanidad).
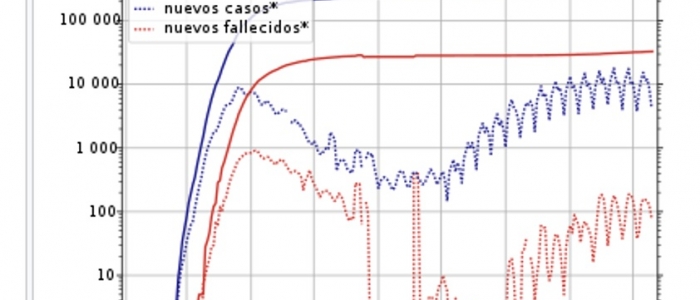
El cuadro siguiente recoge la financiación per cápita de las CCAA de régimen general en 2014 y el gasto sanitario consolidado de ese mismo año (recogido en el Informe Anual del SNS 2016 publicado por el Ministerio de Sanidad) y el porcentaje de esa financiación general que supone el gasto sanitario.
 http://www.actasanitaria.com/wp-content/uploads/2017/08/nuevo-300x204.png 300w, http://www.actasanitaria.com/wp-content/uploads/2017/08/nuevo-148x100.png 148w" sizes="(max-width: 428px) 100vw, 428px" style="box-sizing: border-box; margin: 5px auto; padding: 0px; display: block;">
http://www.actasanitaria.com/wp-content/uploads/2017/08/nuevo-300x204.png 300w, http://www.actasanitaria.com/wp-content/uploads/2017/08/nuevo-148x100.png 148w" sizes="(max-width: 428px) 100vw, 428px" style="box-sizing: border-box; margin: 5px auto; padding: 0px; display: block;">
En él se observa que, aunque el promedio de financiación autonómica per cápita que se destina a la Sanidad Pública es del 56,66%, este porcentaje oscila entre el 46,21% de Canarias y el 68,09% de Murcia. O, por ejemplo, que la comunidad autónoma con menor financiación general per cápita (Valencia) destina un 59,68% a la Sanidad.
Decisión política
El gasto sanitario no tiene tanto que ver con la financiación autonómica como con la decisión política de cada una de las CCAA
Todo ello evidencia que el gasto sanitario no tiene tanto que ver con la financiación autonómica como con la decisión política de cada una de las CCAA.
Por otro lado, llama la atención que aspectos centrales de las necesidades de financiación sanitaria, como el establecimiento de las necesidades de salud de la población, de los objetivos de salud del sistema sanitario, o el establecimiento de sistemas de compensación para la atención sanitaria realizada a personas residentes en otras CCAA (ahora mismo cerca del 25% de la población española se encuentra en una comunidad autónoma distinta a la de su residencia habitual) ni siquiera se hayan considerado.
Soluciones a problemas existentes
Desde la Federación de Asociaciones para la Defensa de la Sanidad Pública entendemos que las soluciones a los problemas existentes no van por estas propuestas economicistas y desenfocadas; en nuestra opinión un nuevo modelo de financiación sanitaria debería:
1. Garantizar la suficiencia financiera y la equidad entre CCAA, muy afectada por la crisis, los recortes y las deficiencias del actual modelo (basado en población y unos fondos de compensación irracionales). Para lo que habría que incrementar la carga impositiva a los sectores económicamente más poderosos, que apenas pagan impuestos; modificar el sistema para que no descanse en impuestos indirectos que incrementan la desigualdad y afectan al modelo de una sanidad redistributiva; y obligar a todas las CCAA a recuperar el impuesto de patrimonio y el de sucesiones.
2. Devolver el carácter finalista a la financiación sanitaria, con obligación de destinar un montante similar en cada CCAA e impedir que algunas CCAA practiquen dumping social reduciendo impuestos a las empresas y capitales para conseguir mayores inversiones.
3. Dar transparencia al sistema, simplificar el sistema de cálculo y de nivelación eliminando los actuales fondos de garantía o sostenibilidad.
4. Crear una partida económica específica en los Presupuestos del Estado destinada a compensar las diferencias de financiación (no basadas en necesidades objetivas de salud de cada población) entre CCAA, para lo que podrían utilizarse los Fondos de Cohesión.
5. Introducir para el cálculo de las necesidades de gasto, además de los actuales indicadores basados en la estructura poblacional, otros basados en las necesidades de salud, como la carga de enfermedad (enfermedades prevalentes, mortalidad, discapacidad, principales determinantes medioambientales y diferencias de recursos sanitarios).
6. Cambiar la orientación estratégica de la política sanitaria: Pasar de la actual estrategia orientada a la enfermedad y la curación a otra basada en la promoción, la prevención, la equidad y los cuidados a los crónicos.
Cambio de modelo
El cambio de modelo para ser eficaz precisa de otras actuaciones complementarias Para evitar que un aumento de la financiación sanitaria se traslade directamente a una sobreutilización innecesaria y a financiar actividades ineficaces, etc, habría que acompañar el cambio del modelo con la puesta en marcha de una estrategia destinada a:
• Controlar el crecimiento irracional del gasto farmacéutico, que alcanza la astronómica cifra de 17.000 millones de euros (2º lugar mundial en consumo de medicamentos) y que sigue aumentando (8% en farmacia y 26% en hospitales).
• Crear una agencia estatal para evaluar y controlar las nuevas tecnología antes de introducirlas en el sistema
• Poner en marcha una Estrategia Estatal destinada a racionalizar la actividad asistencial basada en la evidencia científicamente comprobada (protocolos, guías clínicas, vías clínicas) y en el enfoque integral de los procesos asistenciales
Conclusión
En conclusión, las sucesivas reformas del Modelo de Financiación no afrontaron dos problemas básicos y reiterados de la financiación autonómica y las propuestas actuales tampoco lo hacen. Uno es la discriminación económica que se produce ente las comunidades forales y las financiadas a través del régimen común (artículo 138 de la Constitución Española). El segundo deriva de la ausencia de un pacto político amplio, solvente y previo, fundamentado en la equidad y en la responsabilidad fiscal. Si estos principios no se tratan con rigor y generosidad, la fragilidad del sistema será otra vez evidente, porque así lo avala la experiencia y también la lógica y los conocimientos que tenemos sobre el desarrollo de los distintos sistemas de financiación sanitaria en nuestro país y a nivel internacional.




























 http://www.actasanitaria.com/wp-content/uploads/2017/08/nuevo-300x204.png 300w,
http://www.actasanitaria.com/wp-content/uploads/2017/08/nuevo-300x204.png 300w,