Application 0.000 seconds (+0.000); 0.60 MB (+0.601) - afterLoad
Application 0.345 seconds (+0.345); 5.49 MB (+4.886) - afterInitialise
Application 0.375 seconds (+0.030); 7.99 MB (+2.507) - afterRoute
Application 0.772 seconds (+0.397); 12.49 MB (+4.497) - afterDispatch
Application 0.892 seconds (+0.120); 14.18 MB (+1.686) - beforeRenderModule mod_facebookslider (Facebook Widget Slider)
Application 0.895 seconds (+0.003); 14.22 MB (+0.046) - afterRenderModule mod_facebookslider (Facebook Widget Slider)
Application 0.895 seconds (+0.000); 14.22 MB (-0.003) - beforeRenderModule mod_twitter_widget_slider (Twitter Widget Slider)
Application 0.897 seconds (+0.002); 14.23 MB (+0.014) - afterRenderModule mod_twitter_widget_slider (Twitter Widget Slider)
Application 0.913 seconds (+0.017); 14.25 MB (+0.015) - beforeRenderModule mod_helloworld (Articulos Publicados)
Application 0.921 seconds (+0.008); 14.13 MB (-0.117) - afterRenderModule mod_helloworld (Articulos Publicados)
Application 0.934 seconds (+0.013); 14.15 MB (+0.015) - beforeRenderModule mod_breadcrumbs (Breadcrumbs)
Application 0.936 seconds (+0.002); 14.17 MB (+0.023) - afterRenderModule mod_breadcrumbs (Breadcrumbs)
Application 1.167 seconds (+0.231); 12.75 MB (-1.417) - beforeRenderModule mod_sih (Donaciones)
Application 1.169 seconds (+0.002); 12.77 MB (+0.015) - afterRenderModule mod_sih (Donaciones)
Application 1.169 seconds (+0.000); 12.76 MB (-0.008) - beforeRenderModule mod_sih (salud2000)
Application 1.170 seconds (+0.001); 12.77 MB (+0.010) - afterRenderModule mod_sih (salud2000)
Application 1.170 seconds (+0.000); 12.77 MB (-0.003) - beforeRenderModule mod_sih (Audio Entrevisas)
Application 1.171 seconds (+0.001); 12.78 MB (+0.010) - afterRenderModule mod_sih (Audio Entrevisas)
Application 1.171 seconds (+0.000); 12.77 MB (-0.008) - beforeRenderModule mod_sih (Articulos Publicados)
Application 1.171 seconds (+0.001); 12.78 MB (+0.010) - afterRenderModule mod_sih (Articulos Publicados)
Application 1.172 seconds (+0.000); 12.77 MB (-0.008) - beforeRenderModule mod_sih (Videos)
Application 1.172 seconds (+0.001); 12.78 MB (+0.010) - afterRenderModule mod_sih (Videos)
Application 1.172 seconds (+0.000); 12.77 MB (-0.008) - beforeRenderModule mod_sih (Telegram)
Application 1.173 seconds (+0.001); 12.78 MB (+0.010) - afterRenderModule mod_sih (Telegram)
Application 1.173 seconds (+0.000); 12.78 MB (-0.003) - beforeRenderModule mod_sih (Jornadas Valladolid)
Application 1.174 seconds (+0.001); 12.79 MB (+0.010) - afterRenderModule mod_sih (Jornadas Valladolid)
Application 1.174 seconds (+0.000); 12.78 MB (-0.008) - beforeRenderModule mod_sih (Manfiesto en defensa)
Application 1.174 seconds (+0.001); 12.79 MB (+0.010) - afterRenderModule mod_sih (Manfiesto en defensa)
Application 1.174 seconds (+0.000); 12.79 MB (-0.008) - beforeRenderModule mod_sih (Hazte Socio)
Application 1.175 seconds (+0.001); 12.80 MB (+0.010) - afterRenderModule mod_sih (Hazte Socio)
Application 1.175 seconds (+0.000); 12.79 MB (-0.009) - beforeRenderModule mod_login (Insertar Login)
Application 1.181 seconds (+0.006); 12.84 MB (+0.058) - afterRenderModule mod_login (Insertar Login)
Application 1.181 seconds (+0.000); 12.85 MB (+0.002) - beforeRenderModule mod_menu (Menu)
Application 1.187 seconds (+0.005); 13.03 MB (+0.185) - afterRenderModule mod_menu (Menu)
Application 1.187 seconds (+0.001); 12.89 MB (-0.143) - beforeRenderModule mod_sih (Programas y EstatutosOk)
Application 1.188 seconds (+0.001); 12.90 MB (+0.010) - afterRenderModule mod_sih (Programas y EstatutosOk)
Application 1.188 seconds (+0.000); 12.89 MB (-0.008) - beforeRenderModule mod_sih (Pagina Antigua)
Application 1.189 seconds (+0.001); 12.90 MB (+0.010) - afterRenderModule mod_sih (Pagina Antigua)
Application 1.189 seconds (+0.000); 12.89 MB (-0.008) - beforeRenderModule mod_sih (Enlazanos)
Application 1.189 seconds (+0.001); 12.90 MB (+0.010) - afterRenderModule mod_sih (Enlazanos)
Application 1.190 seconds (+0.001); 12.93 MB (+0.023) - beforeRenderModule mod_sih (DebateCovid)
Application 1.191 seconds (+0.001); 12.93 MB (+0.010) - afterRenderModule mod_sih (DebateCovid)
Application 1.194 seconds (+0.003); 12.95 MB (+0.016) - beforeRenderModule mod_lofarticlesslideshow (Lof ArticlesSlideShow Module)
Application 1.373 seconds (+0.179); 13.52 MB (+0.574) - afterRenderModule mod_lofarticlesslideshow (Lof ArticlesSlideShow Module)
Application 1.375 seconds (+0.002); 13.36 MB (-0.163) - beforeRenderModule mod_textscroller (Text Scroller)
Application 1.377 seconds (+0.002); 13.38 MB (+0.017) - afterRenderModule mod_textscroller (Text Scroller)
Application 1.378 seconds (+0.002); 13.40 MB (+0.018) - beforeRenderModule mod_ariyuimenu (ARI YUI Menu)
Application 1.411 seconds (+0.033); 13.97 MB (+0.570) - afterRenderModule mod_ariyuimenu (ARI YUI Menu)
Application 1.489 seconds (+0.078); 14.12 MB (+0.152) - afterRender


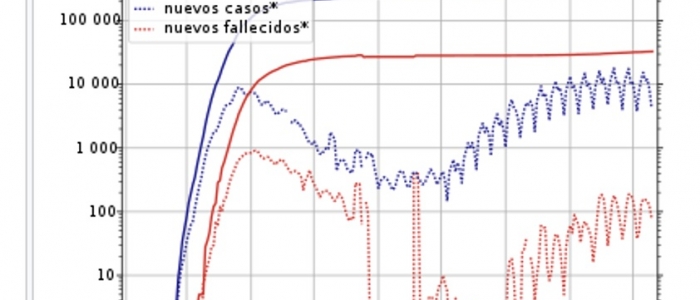


























 No obstante, hay que señalar que con la crisis y recortes actuales, y también sin ellos, la asistencia sanitaria es cada día más cara en base al elevado precio de las nuevas tecnologías y de los nuevos medicamentos, lo que constituye un serio problema de sostenibilidad del sistema sanitario público.
No obstante, hay que señalar que con la crisis y recortes actuales, y también sin ellos, la asistencia sanitaria es cada día más cara en base al elevado precio de las nuevas tecnologías y de los nuevos medicamentos, lo que constituye un serio problema de sostenibilidad del sistema sanitario público.
